長庚大學醫學系教授
林口長庚胸腔科教授
師培中心主任
黃建達
臨床場域的回饋:運用ADAPT模型
回饋 (Feedback) 在臨床場域中扮演著關鍵的角色,無論是在臨床醫學教育的訓練或是跨醫療團隊的協作。它不僅能幫助各層級醫療專業人員了解其行為、表現或決策,還能促進學習、提升醫療品質。然而,提供和接受回饋並非容易的事,可能因權力結構、文化差異、教育背景、情緒反應等因素而面臨挑戰。本文將從理論與實踐的角度,探討回饋的定義與重要性,剖析提供回饋的障礙與有效回饋的特點,並說明如何在臨床場域中,以ADAPT模型進行有效回饋。
回饋的定義與重要性
回饋是一種資訊交流的過程,目的在幫助個人或團隊了解其行為、表現或決策的影響(Hattie & Timperley, 2007)。在臨床場域中,回饋可分為正面的(肯定優點)和建設性的(指出改進空間),核心目標是促進學習與成長,並涉及雙向溝通。例如,在臨床實習中,指導臨床教師可能會告訴學員:「你在病史詢問時的提問結構清晰,但對患者情緒反應的關注不足,可能影響患者的信任感。」這樣的回饋既指出問題,又提供改進建議,幫助學員提升表現。
回饋在臨床場域中的重要性體現在多方面:首先,促進學習與成長,研究顯示,及時且具體的回饋能顯著提高學習效果,幫助學習者識別差距並改進(Kluger & DeNisi, 1996),這在醫療教育中對掌握臨床技能尤為重要。其次,提高醫療品質,回饋有助於醫療專業人員調整行為,提升醫療品質和效率(London, 2003),如通過回饋改進與病人的溝通,提高滿意度。再次,糾正問題,回饋能及時發現問題,防止錯誤升級為醫療疏失,如手術中團隊成員的即時回饋可避免操作失誤。最後,建立信任與合作,有效回饋促進開放對話,增強醫療團隊的信任與協作(Goleman, 1995),這對需跨領域協同的醫療工作至關重要。
回饋提供的障礙
儘管回饋具有顯著優點,但其效果取決於提供與接受的方式。若回饋表達不清或帶有負面情緒,可能導致接收者抗拒或氣氛尷尬,因此需了解提供回饋的障礙。這些障礙包括:第一,溝通不清,模糊或不具體的回饋無法讓接收者理解意圖,例如,「你的表現不好」不如「你的病史詢問中缺少對患者情緒的關注,應補充更多同理心表達」有效。第二,恐懼負面反應,提供者可能擔心接收者感到受挫,尤其在醫療教育中,教師可能擔心直接回饋打擊學生自信心。第三,時間限制與缺乏直接觀察,在快節奏的臨床環境中,回饋常被輕忽,忙碌的臨床教師可能無暇進行深入對話。第四,回饋技巧不足,許多醫療專業人員未受過專業訓練,不知如何以敏感且建設性的方式表達意見。第五,文化差異或權力不平等,在某些文化中直接回饋被視為不禮貌,而在權力不對等情境下(如教師與學生),接收者可能因恐懼報復而不願接受回饋。這些障礙需被辨識並加以克服,以確保回饋效果達到最大化。
有效回饋的特點
為確保在臨床場域中的有效回饋,提供者應遵循以下原則,使回饋具備關鍵特點:首先,具體且明確,回饋應針對具體行為或結果,而非模糊評論,例如,「你的病史詢問中缺少對患者情緒的關注」比「你的表現不好」更具建設性。其次,及時,回饋應在行為後盡快給與,以便接收者及時理解與實踐(Shute, 2008),如臨床模擬練習後立即回饋效果更佳。第三,建設性,回饋不僅指出問題,還應提出改進建議,鼓勵行動而非讓人感到沮喪,例如,「你可以嘗試在問診時加入更多同理心表達,如‘我知道這一定讓你很難過’。」。第四,對事不對人,回饋應聚焦行為而非攻擊個人特質,避免接收者感到冒犯,例如,避免說「你總是不夠細心」,而應說「這次病史詢問中,你可能忽略了一些細節。」。最後,雙向交流,回饋應為對話,讓接收者有機會表達意見或提問,增強理解與接受度,例如,提供者可問:「你對我的建議有什麼想法?」這些特點有助於創造支持性的回饋環境,將回饋轉化為實際行動。
設置場景使用ADAPT模型
有效回饋的前提是適當的場景設置。在臨床場域中,理想的回饋場景應具備以下條件:首先,安全的環境,讓接收者感到舒適並願意接受回饋,避免公開批評或沈浸高壓情境。例如,在醫療教育中,教師應避免在其他學生面前公開批評某位學生的表現。其次,專屬和專注,選擇私密、安靜的場所,確保回饋品質。例如,在臨床實習後,教師可安排一對一的回饋對話,而非在忙碌的病房中匆忙進行。最後,建立信任,友好的開場白與積極的態度有助於減少接受者的防禦心理。例如,教師可說:「我很欣賞你在問診中的結構性思考,接下來我們可以一起探討如何進一步提升。」
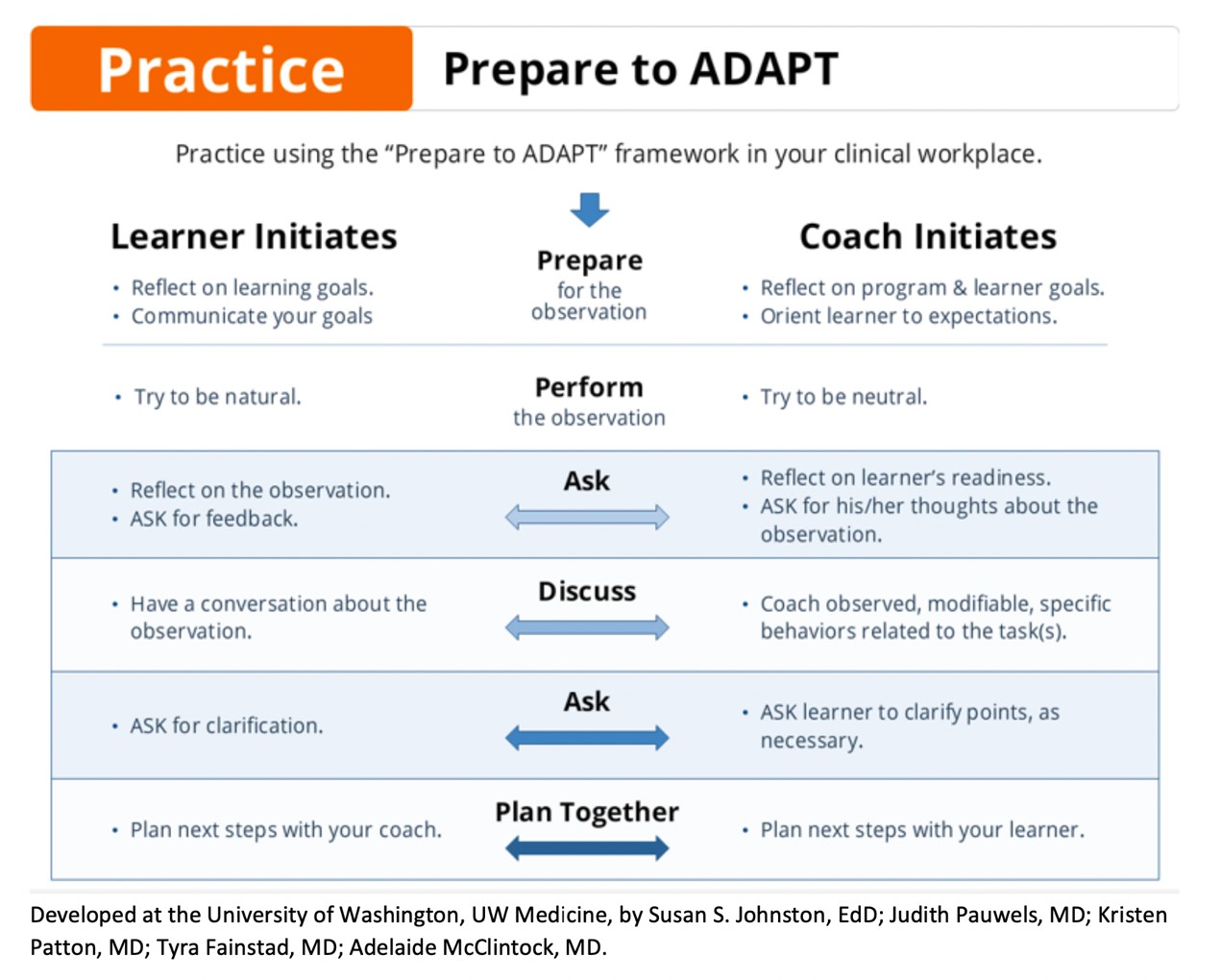
ADAPT模型(Ask-Discuss-Ask-Plan Together)是一種結構化的回饋方法,廣泛應用於醫學教育和專業培訓領域,整合了回饋理論 (Hattie & Timperley, 2007)、自我反思理論(Schön, 1983)、成人學習理論(Knowles, 1980)以及目標設定理論(Locke & Latham, 2002),其目的在通過雙向交流與合作促進學習者成長。華盛頓大學醫學院 (UW Medicine)發展了一個更完整的回饋框架,稱為「Prepare to ADAPT」 (Prepare-Ask-Discuss-Ask-Plan Together) (圖一),其核心步驟與ADAPT模型相同,但增加了「Prepare」步驟,強調學習者在接受回饋前進行目標反思(Johnston et al., n.d.)。這一框架在美國畢業後醫學教育評鑑委員會(Accreditation Council for Graduate Medical Education, ACGME)認證的畢業後醫學教育(Graduate Medical Education, GME)項目中廣泛應用,以支持結構化回饋與能力評估。以下是「Prepare to ADAPT」模型的完整步驟:
- Prepare(準備):在接受回饋前,學習者需反思自己的學習目標,思考希望改進的領域。這一步驟基於自我調節學習理論,幫助學習者以更專注的心態進入回饋對話(Zimmerman, 2000)。例如,學習者可在臨床輪訓前設定目標,如「提升與病人的同理心溝通能力」。臨床教師也需反思課程與學習者目標,導引學習者達到預期目標。
- Perform(執行):學習者在執行任務時應保持自然表現,而臨床教師則需維持中性客觀的態度,為後續回饋提供客觀基礎。
- Ask(提問):學習者主動發起對話,詢問回饋,並明確指出希望得到建議的具體領域。這一步驟促進自我反思並減少防衛心理。臨床教師可問學習者,如「你覺得自己在與病人互動中有何挑戰?」
- Discuss(討論):根據學習者的回答,討論觀察到之具體行為的優缺點,並指出改進方向。這一步驟遵循有效回饋特點,強調具體性與建設性(Hattie & Timperley, 2007)。例如,「我注意到你在提問時結構清晰,但可能對病人情緒反應不夠敏感,這可能影響病人的信任感。」
- Ask Again(再次提問):詢問學習者是否理解回饋並有無問題需要澄清。這一步驟體現成人學習理論中學習者主動參與的原則(Knowles, 1980)。例如,「你對我的反饋有任何疑問或想法嗎?」這一步驟確保回饋被正確理解。
- Plan Together(共同計劃):臨床教師與學習者共同制定行動計劃,確認改進的具體步驟。這一步驟基於目標設定理論,強調具體、可衡量的目標能促進行為改變(Locke & Latham, 2002)。例如,「我們可以在下次模擬中專注於增強同理心表達,如使用‘我知道這一定讓你很難過’這樣的語句。」
這種結構化方法確保回饋不僅是單次事件,而是持續改進的過程,並與ACGME對結構化回饋與能力評估的要求高度契合(Johnston et al., n.d.)。值得注意的是,「Prepare to ADAPT」模型的正式步驟雖不包括「Track」(追蹤),但在實際應用中,教師可通過後續觀察與評估追蹤學習者進展,以確保長期效果。
結語
回饋在臨床場域中是促進學習者學習、增強跨團隊合作與提升病人醫療品質的關鍵工具。藉由瞭解回饋的定義與重要性,辨認和克服提供回饋的障礙,並遵循有效回饋的特點,醫療專業人員能在理論面上了解回饋。在實踐面上,「Prepare to ADAPT」此模型作為一個結構化框架,增加「Prepare」步驟幫助學習者更主動地參與回饋過程,通過雙向對話和合作,減少回饋壓力,並提升學習效果,將回饋從理論轉化為實踐行動,特別適用於臨床醫學教育與執業中。總之,回饋在臨床場域中扮演著重要角色,通過持續有效回饋與改進,醫療專業人員能夠提升專業技能為病人提供更高的醫療服務品質。
參考文獻 :
- Black, P., & Wiliam, D. (1998). Assessment and classroom learning. Assessment in Education: Principles, Policy & Practice, 5(1), 7-74.
- Brookfield, S. D. (1986). Understanding and Facilitating Adult Learning: A Comprehensive Analysis of Principles and Effective Practices. San Francisco, CA: Jossey-Bass.
- Goleman, D. (1995). Emotional Intelligence. New York: Bantam Books.
- Hattie, J., & Timperley, H. (2007). The power of feedback. Review of Educational Research, 77(1), 81-112.
- Johnston, S., Pauwels, J., Patton, K., Fainstad, T., & McClintock, A. H. (n.d.). Prepare to ADAPT Model Summary. University of Washington, UW Medicine. Retrieved from https://sites.uw.edu/uwgme/adapt/
- Kluger, A. N., & DeNisi, A. (1996). The effects of feedback interventions on performance: A historical review, a meta-analysis, and a preliminary feedback intervention theory. Psychological Bulletin, 119(2), 254-284.
- Knowles, M. S. (1980). The Modern Practice of Adult Education: From Pedagogy to Andragogy. Englewood Cliffs, NJ: Cambridge Adult Education.
- Locke, E. A., & Latham, G. P. (2002). Building a practically useful theory of goal setting and task motivation: A 35-year odyssey. American Psychologist, 57(9), 705-717.
- London, M. (2003). Job Feedback: Giving, Seeking, and Using Feedback for Performance Improvement. Mahwah, NJ: Lawrence Erlbaum Associates.
- Revans, R. W. (1982). The Origins and Growth of Action Learning. Bromley, UK: Chartwell-Bratt.
- Schön, D. A. (1983). The Reflective Practitioner: How Professionals Think in Action. New York: Basic Books.
- Shute, V. J. (2008). Focus on formative feedback. Review of Educational Research, 78(1), 153-189.
- Zimmerman, B. J. (2000). Attaining self-regulation: A social cognitive perspective. In M. Boekaerts, P. R. Pintrich, & M. Zeidner (Eds.), Handbook of Self-Regulation (pp. 13-39). San Diego, CA: Academic Press.
圖一:from華盛頓大學醫學院 (UW Medicine)https://sites.uw.edu/uwgme/adapt/